Construisons ensemble la médecine du XXIème siècle
Est-ce que la pratique de la téléconsultation augmente les coûts de santé ?
Les pratiques de télémédecine génèrent-elles plus de consultations présentielles au cours d'un épisode de soins qui suit la téléconsultation initiale ? C'est la question à laquelle une équipe de l'Université du Michigan a tenté de répondre en utilisant la banque de données d'une des plus importantes assurances privées américaines (Blue Cross Blue Shield of Michigan ou BCBSM).
Comparison of Telemedicine Versus In-Person Visits on Impact of Downstream Utilization of Care. Liu X, Goldenthal S, Li M, Nassiri S, Steppe E, Ellimoottil C.Telemed J E Health. 2021 Oct;27(10):1099-1104. doi: 10.1089/tmj.2020.0286. Epub 2021 Jan 29.PMID: 33513056.
La question est importante à une période où les téléconsultations ponctuelles se développent à partir de plateformes commerciales, censées offrir dans plus de 50% des cas une substitution à la consultation présentielle, en particulier chez les jeunes adultes. C'est une des raisons qui ont conduit l'Assurance maladie obligatoire (AMO) à limiter l'activité de téléconsultation, dans l'avenant 9 de la Convention médicale nationale, à 20% de l'activité globale d'un médecin. (https://www.telemedaction.org/452442936)
Le sujet n'est pas nouveau et nous l'avions déjà abordé dans plusieurs billets depuis mars 2016.(https://www.telemedaction.org/429114932) (https://www.telemedaction.org/424171961) Certaines sociétés commerciales, françaises et européennes, ont défendu l'existence d'un marché de la téléconsultation ponctuelle que l'Etat français (l'ARS) a voulu expérimenter entre 2012 et 2017, essentiellement dans la région Ile de France. (https://www.telemedaction.org/437233545)
Dénoncée à plusieurs reprises par le CNOM (https://www.telemedaction.org/434325614), l'ubérisation de la télémédecine est de nouveau en marche après la fin de la pandémie, avec l'annonce récente d'une grande banque française de se lancer dans une offre de téléconsultation ponctuelle pour ses 28 millions de clients. (https://www.lesechos.fr/finance-marches/banque-assurances/credit-agricole-se-lance-dans-la-telemedecine-1787985)
Dans un récent billet, sur la base des données du Health Data Hub pour l'année 2021, nous commentions la pratique de la téléconsultation en France au décours de l'année 2020 marquée par les confinements dus à la pandémie Covid-19. Il apparaissait à l'analyse des données que la téléconsultation avait servie en 2021 surtout les zones urbaines, et pas ou peu les zones rurales et de désertification médicale. (https://www.telemedaction.org/453185455)
CONTEXTE
Le nombre de téléconsultations a augmenté chaque année aux Etats-Unis de 25% et 52% chez Medicare et les assureurs privés, respectivement, et cela depuis une dizaine d'années. En 2017, plus des trois quarts des hôpitaux américains avaient mis en œuvre les pratiques de télémédecine. Cependant, l’idée que les téléconsultations sont des substituts de consultations présentielles n’est pas encore bien étayée dans la littérature scientifique médicale.
Peu d’études ont en effet évalué l’impact en aval d’une téléconsultation sur l’utilisation globale des soins de santé pendant un épisode de soins. Un épisode de soins est défini comme une fenêtre temporelle (p.ex., 7, 14 et 30 jours) au cours de laquelle une situation médicale aiguë disparaît habituellement. Par exemple, si un patient développe une infection des voies respiratoires supérieures, son épisode de soins peut durer environ 1 semaine et peut inclure une ou plusieurs interactions avec le système de soins de santé. Il apparaît ainsi essentiel de comprendre la « substituabilité » des téléconsultations afin d’estimer son impact sur les dépenses de santé.
Si la téléconsultation s’avère être un substitut efficace des consultations présentielles, son adoption peut soit maintenir les mêmes dépenses de santé, soit les réduire si les téléconsultations sont moins coûteuses que les consultations présentielles. En revanche, si la téléconsultation n’est pas un substitut à la consultation présentielle et que la téléconsultation est simplement utile pour orienter le patient sans supprimer les consultations présentielles, les dépenses de santé augmenteront avec l'usage de la télémédecine. Ce dernier scénario peut se produire si une téléconsultation ne peut pas résoudre les problèmes médicaux avec la même efficacité que la consultation présentielle.
Notre étude a consisté à relever les prises en charge assurancielles d’un grand payeur privé du Michigan afin de déterminer à quelle fréquence les patients font appel à des consultations présentielles au décours d'une téléconsultation dans les 30 jours qui suivent l'usage de la télémédecine.
METHODE
Bases de données : l'ensemble des données collectées par Blue Cross Blue Shield of Michigan (BCBSM) de 2011 à 2017.
Définition des consultations présentielles complémentaires de la téléconsultation dans un épisode de soins : pour chaque épisode de soins de 30 jours, la catégorie du diagnostic primaire a été identifiée à l’aide du logiciel de classification clinique (CCS) et du logiciel de classification clinique à plusieurs niveaux (ML-CCS). (https://www.hcup-us.ahrq.gov/toolssoftware/ccs/ccs.jsp, https://www.hcup-us.ahrq.gov/toolssoftware/ccsr/ccs_refined.jsp Nous avons défini les consultations présentielles complémentaires comme des consultations de soins de santé ayant un code de diagnostic primaire de la même catégorie de SCC que la téléconsultation initiale.
Identification d'un groupe d'intervention et d'un groupe témoin : le groupe d’intervention comprenait tous les épisodes de consultation présentielle à la suite de la téléconsultation initiale. Pour le groupe témoin, nous avons utilisé un score de propension pour contrôler les covariables affectant la probabilité d’une téléconsultation dans chaque catégorie de SCC et ML-SCC. Ensuite les deux groupes ont été appariés en fonction des scores de propension obtenus.
Critère de jugement principal et analyse statistique. Le critère de jugement principal était le « taux de consultations présentielles complémentaires », défini comme le pourcentage de consultations pendant l'épisode de soins de 30 jours avec au moins une consultation présentielle complémentaire pour chaque catégorie de SCC et de SCC-ML. Ce critère de jugement principal pour les épisodes de soins de 30 jours initiés par une téléconsultation (groupe d’intervention) était comparé aux épisodes de soins de 30 jours initiés par des consultations présentielles (groupe témoin).
RESULTATS
L’ensemble de données était issu de 4 982 456 patients (52,7 % d’hommes et 47,3 % de femmes) et représentait 68 148 070 consultations prises en charge par l'assureur privé au cours de la période de l'étude (2011-2017). 53 853 étant des téléconsultations ce qui représente <1 % du total. La téléconsultation était surtout utilisée pour les maladies mentales (p. ex. troubles de l’humeur, troubles liés à l'anxiété, trouble déficitaire de l’attention), les infections des voies respiratoires supérieures, les infections des voies urinaires et le diabète.
Selon les classifications CCS et ML-CCS, les maladies mentales représentaient le plus grand nombre de téléconsultations, suivi des maladies endocriniennes, nutritionnelles et métaboliques, des troubles de l’immunité et des maladies du système respiratoire. Il était courant que les téléconsultations n'étaient pas suivies de consultations présentielles complémentaires.
Pour toutes les catégories de la classification SCC, nous avons constaté que le taux moyen consultations présentielles complémentaires était de 16 % (médiane de 12 %, intervalle de 2 à 71 %). La catégorie des maladies mentales dans la classification ML-CCS avait la plus forte fréquence de demandes avec des consultations présentielles complémentaires, tandis que les maladies infectieuses et parasitaires représentaient la plus faible.
Les téléconsultations (groupe d’intervention) engendraient une fréquence plus élevée de consultations présentielles complémentaires par rapport aux consultations présentielles initiales en cabinet (groupe témoin). Enfin, nous avons constaté que les consultations présentielles complémentaires après téléconsultation étaient plus fréquentes dans toutes les catégories des classifications CCS et ML-CCS.
DISCUSSION
Dans notre étude, nous avons constaté que les consultations présentielles dans un épisode de soin de 30 jours étaient plus fréquentes lorsque l'épisode de soin était initié par une téléconsultation. Ces résultats suggèrent que la téléconsultation n'est pas substitutive à la consultation présentielle. Nos résultats sont conformes aux rares données de la littérature qui ont montré une augmentation de 6% des consultations présentielles après une téléconsultation. Cependant, notre étude a des limites car nous ne pouvons pas dire que le besoin de consultations présentielles après une téléconsultation était excessif.
Il y avait deux autres limites à notre étude. Certaines catégories de CCS et ML-CCS étaient en nombre limité de téléconsultations pour évaluer véritablement leur impact sur le besoin de consultations présentielles complémentaires. Nos résultats ne sont pas généralisables puisqu'ils ne concernent qu'un seul Etat et un seul assureur privé.
Malgré ces limites, notre étude montre qu'une téléconsultation peut engendrer des consultations présentielles complémentaires, ce qui représente pour l'assureur une dépense supplémentaire. Avec une pratique à grande échelle, ces coûts supplémentaires peuvent être importants. Ces conséquences inattendues d'une pratique de la téléconsultation doivent conduire à mieux évaluer le besoin des patients et le service rendu par cette pratique qui justifieraient une dépense supplémentaire pour l'assureur.
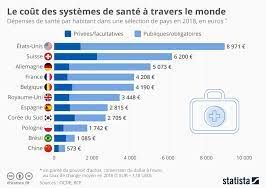
COMMENTAIRES. Les résultats de cette étude américaine ne doivent pas être transposés totalement au système de santé français, le système américain étant très différent du système français et surtout plus coûteux (l'image du billet). Pour cet assureur privé, le nombre de téléconsultations sur la période étudiée (avant la pandémie) n'était pas très important (moins de 1% de la totalité des consultations prises en charge par l'assureur). Rapporté à la population française, ce nombre correspondrait à environ 600 000 téléconsultations sur une période de 7 ans, soit une moyenne de 80 000/an.
A une période où notre assureur unique (AMO) souhaite mieux encadrer les pratiques de la téléconsultation (Vers un recadrage de la téléconsultation | Le Quotidien du Médecin (lequotidiendumedecin.fr), les professionnels de santé et les usagers de la santé, ensemble, doivent s'interroger sur les indications de la téléconsultation. Répond-t-elle davantage à une demande de confort social qu'à un besoin médical réel ? (https://www.telemedaction.org/425559007). Alors que nous sortons d'une période pandémique où les dépenses de santé ont explosé (https://drees.solidarites-sante.gouv.fr/publications-documents-de-reference-communique-de-presse/panoramas-de-la-drees/CNS2022), il est de la responsabilité de chacun d'utiliser à bon escient les nouveaux moyens d'accès aux soins offerts par la télémédecine.
Le reproche que l'on peut faire à l'étude américaine est de ne pas avoir suffisamment identifié les patients atteints de maladies chroniques. La France propose une meilleure prise en charge de ces patients qu'aux Etats-Unis, en développant les parcours de soins coordonnés par le médecin traitant. La téléconsultation assistée chez les patients âgés et/ou handicapés, alternée à des consultations présentielles, est un modèle de soins qui n'est pas retenu dans cette étude. L'éthique médicale française a toujours considéré que la téléconsultation ne pouvait être substitutive d'une consultation présentielle, mais être complémentaire. C'est cette téléconsultation assistée alternée au suivi présentiel chez les patients atteints de maladies chroniques qui doit être financée en priorité par l'AMO.
Enfin, à la question posée par cette étude américaine, il est difficile d'apporter une réponse française, tant les études médico-économiques sur la télémédecine conduites ces dernières années ont eu du mal à apporter des résultats convaincants. (https://www.telemedaction.org/429367907). Des instituts économiques de renom suggèrent même qu'un développement de la téléconsultation et de la téléexpertise en France pourrait réduire certains coûts de santé en limitant les venues aux urgences et les hospitalisations. (https://www.telemedaction.org/451568650)
16 septembre 2022
Commentaires
FAIZA
20.09.2022 05:18
Comment pensez-vous qu’on puisse minimiser ces inconvénients de cette médecine innovante. Merci ; cordialement
Pierre Simon
22.09.2022 10:10
Vous posez les bonnes questions. Je pense que la réponse se trouve dans le décret du 3 juin 2021 qui oblige le professionnel de santé à justifier la pertinence de l'acte réalisé (prochain post)
FAIZA
20.09.2022 05:18
Et dans le cadre de la téléexpertise , le médecin requérant peut etre amené par abus solliciter davantage le médecin requis (peut etre pas facilité d’obtention d’un diagnostic ou par abus) (a suivre)
Faiza
22.09.2022 10:52
Merci encore pour votre réponse
FAIZA
20.09.2022 05:17
Bonjour, Dans le cadre de la téléconsultation des abus ont été constatés, tels que la prescription non nécessaire ou d’une durée non justifiée d’arrêts de travail. (a suivre)
Derniers commentaires
01.12 | 12:57
Merci, très intéressant cet article qui me permet de donner un exemple pour illustrer un cours!
16.11 | 16:08
Merci du commentaire
16.11 | 16:07
Merci de votre commentaire
16.11 | 04:04
Très intéressant en effet, merci.
Partagez cette page